Colite Alérgica: Manifestações Clínicas, Diagnóstico e Tratamento
Atenção! As imagens e tabelas que possam ter sido referenciadas no texto estão em processo de atualização! Em breve você acessará uma versão atualizada deste artigo.
Introdução
Alergia Alimentar (AA) afeta entre 7 a 8% da população pediátrica, e, Alergia à Proteína do Leite de Vaca (APLV) é a manifestação mais comum, presente em cerca de 2 a 3% das crianças; sangramento retal é uma queixa bastante freqüente nos lactentes de tenra idade, especialmente dentro dos 3 primeiros meses de vida (1). Diarréia, vômitos, ganho ponderal insuficiente, irritabilidade intensa, em particular durante o momento da amamentação são os sintomas associados ao sangramento retal (2). Muitas vezes como primeira opção para substituir a fórmula láctea é prescrita fórmula de soja, porém, infelizmente as fórmulas de soja também possuem fortes propriedades alergênicas tanto in vitro quanto in vivo, posto que entre 30 a 50% dos pacientes com APLV apresentam uma reação cruzada com a proteína da soja. Ou seja, verifica-se que já mesmo no primeiro contato com a proteína da soja persistem os sintomas iniciais da alergia. Por outro lado, em alguns casos, ocorre uma remissão completa da sintomatologia, a qual dura de 2 a 7 dias, quando de novo as manifestações clínicas reaparecem. Este período de tempo é o intervalo necessário para que haja a respectiva sensibilização pela nova proteína da dieta e o ressurgimento dos sintomas (3). Alguns autores afirmam que alergia às proteínas da soja pode ocorrer em até 66% dos pacientes com quadro clínico de Colite Alérgica às proteínas do leite de vaca (4).
Vale enfatizar que lactentes em aleitamento natural exclusivo também podem apresentar sintomas similares porque o leite de vaca e outras proteínas da dieta podem estar presentes na composição do leite materno (5). A realização de retoscopia com a obtenção de fragmentos retais para análise histopatológica são extremamente úteis para o estabelecimento do diagnóstico da colite induzida por AA (6). Vale lembrar que Colite é um termo genérico empregado para designar processos inflamatórios, que podem representar diferentes etiologias, que afetam o intestino grosso provocando lesões microscópicas características, porém muitas vezes inespecíficas, associadas ou não a alterações macroscópicas. Sua manifestação clinica mais evidente é a ocorrência de cólicas juntamente com sangramento vivo nas fezes, geralmente sob a forma de diarréia sanguinolenta, porém em algumas ocasiões o sangramento pode, também, ser oculto (portanto, não visível a olho nu). Entretanto, além de outras possíveis alterações morfológicas observadas na mucosa retal, a presença de infiltrado eosinofílico, sugere fortemente a suspeita diagnóstica de Colite Alérgica (7). O desaparecimento dos sinais e sintomas em concomitância com a retirada do suposto alergeno ou alergenos da dieta e a restituição integral da morfologia da mucosa retal, preenche de forma completa os critérios para o diagnóstico definitivo de Colite Alérgica.
Classificação das Colites
Colite, na infância, abrange um grupo heterogêneo de etiologias, a saber: 1- AA; 2- Infecção Bacteriana (Salmonella, Shigella, Escherichia coli enteroinvasora, Escherichia colientero-hemorrágica); 3- Infecção Parasitária (Entamoeba histolytica {amebíase}); 4- Doença Inflamatória Intestinal (Doença de Crohn, Colite Ulcerativa, Colite Indeterminada); 5- Colite Auto-imune (8).
Colite Alérgica é uma entidade clínica caracterizada por alterações inflamatórias microscópicas e/ou macroscópicas no cólon e reto como consequência de reações imunológicas devido à ingestão de proteínas estranhas, que são denominadas para efeito clínico de alergenos. Deve-se sempre ter como conceito fundamental que Alergia se desenvolve a partir de uma reação imunológica e que diz respeito ao envolvimento de alguma proteína, e, no caso de AA, este componente protéico está presente na dieta da criança. Vale ressaltar que Colite Alérgica é uma enfermidade que afeta essencialmente o lactente no seu primeiro ano de vida, mais preferentemente nos primeiros 6 meses de idade, muito embora excepcionalmente haja relatos de casos em crianças maiores. Trata-se de uma enfermidade de caráter temporário com resolução espontânea ao final do primeiro ou segundo anos de vida (9).
Colite Alérgica representa cerca de 20% dos casos de AA, mas tudo indica que este percentual vem aumentando de forma considerável. Na nossa experiência pessoal (10) ao analisarmos 55 lactentes com idade média de 3,9 meses, durante um período de 5 anos, os quais apresentavam APLV e da soja, 20% deles revelaram ser portadores de Colite Alérgica. Portanto, APLV constitui-se na principal causa de sangramento retal nos lactentes. Muito embora colite por infecção bacteriana ou protozoária possa provocar sangramento retal trata-se de uma etiologia rara neste período da vida em condições ambientais higiênicas apropriadas. Fissura anal é também frequentemente causa de sangramento retal, porém a característica do sangramento nesta condição clínica difere totalmente da colite. O sangramento característico da fissura anal é um fio de linha de sangue rutilante que recobre as fezes, posto que a fissura é uma lesão anal praticamente externa, enquanto que no sangramento devido à colite o sangue é visto misturado às fezes (Figura 1).
Colite Ulcerativa e Doença de Crohn podem ocorrer em períodos precoces da vida, mas este é um tipo extremamente raro de apresentação.
Histórico
Desde o surgimento do ser humano no nosso universo, constituindo-se nas mais diversas sociedades, a totalidade das crianças era amamentada ao seio materno, de forma exclusiva e prolongada. Ainda nos dias atuais, naquelas poucas sociedades restantes chamadas de “cultura primitiva”, como, por exemplo, algumas nações indígenas existentes em nosso país (Figuras 2- 3- 4 e 5), as quais ainda vivem em condições muito semelhantes a aquelas encontradas pelos descobridores portugueses, a prática da amamentação exclusiva e por tempo prolongado é universal.
Entretanto, devido as enormes transformações sócio-político-econômicas e culturais ocorridas como consequência do desenvolvimento tecnológico industrial nas sociedades denominadas “civilizadas” ou “modernas”, aonde as mulheres cada vez mais passaram a competir pela ocupação de espaço dentro do mercado de trabalho, associadas ao crescimento e consolidação das indústrias produtoras de alimentos infantis, a partir do início do século 20, contribuíram decisivamente para o declínio da prática do aleitamento natural. Diferentes tipos de leite de outros mamíferos, mais frequentemente o leite de vaca, inicialmente in natura, e, posteriormente, sob a forma de fórmulas lácteas processadas com a intenção de se aproximar ao máximo da composição do leite humano, encontram-se, já há muitos anos, amplamente disponíveis no mercado. Concomitantemente a essa modificação do comportamento das sociedades “modernas” passou-se também a conviver com um novo fenômeno, como efeito colateral, ou seja, o surgimento cada vez mais frequente da AA, especialmente APLV e suas mais variadas formas de manifestação clínica. Por outro lado, na busca de se encontrar substitutos do leite de vaca para o tratamento dos casos de Alergia, passaram a ser desenvolvidas fórmulas a partir da proteína vegetal da soja, introduzidas já desde 1929, as quais pretensamente se imaginava, não teriam capacidade alergênica, mas que a experiência prática demonstrou ser exatamente o contrário (11).
Rubin (12), nos EUA, em 1940, publicou suas observações sobre 4 pacientes, com idades compreendidas entre 4 e 7 semanas, que foram alimentados com leite de vaca, os quais apresentaram diarréia sanguinolenta e cólicas intensas, denominando-as como portadoras da “Síndrome do Sangramento Intestinal devido a APLV“. Mortimer (13), nos EUA, em 1959, por sua vez descreveu o caso de um lactente de 3 meses, que se encontrava em aleitamento misto, possuía história de alergia familiar fortemente positiva, e que desenvolveu quadro clínico de eczema e asma. Foi tratado com fórmula de soja em substituição à fórmula láctea durante 2 meses, período no qual apresentou vômitos frequentes e reinício das crises asmáticas, manifestações estas que desapareceram com a introdução de uma fórmula à base de hidrolisado protéico. Halpin e cols. (14), nos EUA, em 1977, documentaram a primeira descrição de Colite Alérgica em 4 lactentes com idades entre 2 e 4 meses, os quais apresentavam diarréia sanguinolenta, perda de peso e vômitos com o emprego de fórmula de soja com diagnóstico prévio de APLV. Nos 4 pacientes foi realizado desencadeamento com fórmula de soja e os sintomas reapareceram, sendo que anteriormente os sintomas haviam regredido com o uso de uma fórmula à base de hidrolisado protéico extensivamente hidrolisado.
Lake e cols. (15), nos EUA, em 1982, descreveram 6 lactentes amamentados exclusivamente com leite materno que apresentaram diarréia sanguinolenta no primeiro mês de vida, tendo sido descartadas causas infecciosas. Foi constatado, nesta ocasião, que proteínas estranhas, potencialmente alergênicas, podem ser veiculadas pelo leite materno, e que os sintomas regridem quando o suposto alergeno é retirado da dieta da mãe. Além disso, Sherman e Cox (16), nos EUA, em 1982, levantaram a possibilidade de sensibilização intra-útero às proteínas do leite de vaca, ao descrever o caso de um recém-nascido que apresentou diarréia sanguinolenta algumas horas após o nascimento ao receber leite de vaca a partir de 8 horas de vida. As manifestações clínicas persistiram ao se introduzir fórmula de soja, e somente regrediram com o uso de fórmula à base de hidrolisado protéico extensivamente hidrolisado.
Composição do Leite Humano e do Leite produzido por outros Mamíferos
O leite é uma emulsão constituída por 20% de material sólido e 80% de água. Trata-se de uma solução coloidal de glóbulos de gordura (micela) que se encontram no interior de um fluido aquoso (Figura 6). Cada glóbulo de gordura é circundado por uma membrana constituída por fosfolípides e proteínas; estas substâncias, denominadas emulsificantes, mantêm os glóbulos separados individualmente evitando que estes se juntem para formar grânulos sólidos de gordura, e, também agem como protetores dos próprios glóbulos de gordura da ação das enzimas digestivas de gorduras presentes na fração líquida do leite. As vitaminas lipossolúveis A, D, E e K encontram-se presentes no interior da porção gordurosa do leite. É importante assinalar que o leite humano contem uma enzima denominada lipase, a qual quebra a gordura transformando-a em pequenos glóbulos, os quais são mais facilmente digeridos.
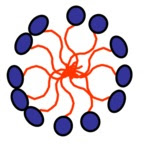
Figura 6- Representação esquemática da formação da micela, a qual terá capacidade de solubilizar as gorduras da dieta, devido aos seus 2 polos, um hidrofílico e outro hidrofóbico.
As maiores estruturas químicas presentes na porção líquida do leite são formadas por micelas de caseína; estas se constituem em milhares de moléculas de proteínas ligadas entre si com o auxílio de partículas em escala nanométrica de fosfato de cálcio. Estas micelas desempenham importantes papeis, mas, a mais notória é impedir que as mesmas formem agregados sólidos. A camada mais externa das micelas é constituída por um tipo de proteína denominada kappa-caseina, a qual se encontra na porção exterior do corpo da micela no interior do fluido que a circunda. Estas moléculas de kappa-caseina possuem carga elétrica negativa e, portanto, se auto-repelem, fenômeno que mantém as micelas individualmente separadas, evitando assim que, em condições normais, sejam formados grumos sólidos, preservando-as em uma suspensão coloidal estável no fluido em que estão imersas.
O leite contem ainda uma grande série de outras proteínas além da caseína, as quais são mais solúveis em água e não formam grandes estruturas químicas. Como estas proteínas permanecem suspensas no soro do leite quando a caseína forma coágulos, elas passaram a ser denominadas em conjunto de proteínas do soro.
Tanto os glóbulos de gordura quanto as pequenas micelas de caseína, as quais têm tamanho suficiente para defletir a luz, contribuem para a coloração branca do leite.
O carboidrato do leite, a lactose, confere ele um sabor levemente adocicado. A lactose é um dissacarídeo constituído pelos seguintes monossacarídeos: glicose e galactose (Figura 7). Na natureza a lactose é praticamente encontrada apenas no leite, porém, é também encontrada em baixíssimas concentrações em algumas plantas.
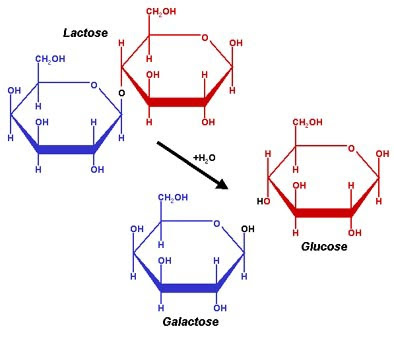
Figura 7- Representação esquemática da fórmula da Lactose e do produto da sua hidrólise pela Lactase: os monossacarídeos Glicose e Galactose.
O leite humano contem 1,1g% de proteínas, 4,2g% de gorduras, 7,0g% de carboidratos e 0,2g% de minerais oferecendo 72 kcal/100ml (Tabela 1). O principal carboidrato do leite humano é a lactose, porém vários outros oligossacarídeos semelhantes à lactose foram identificados em pequenas concentrações. A fração de gordura contem triglicerídeos específicos, tais como ácidos oléico e palmítico, assim como significativas quantidades de lipídeos com ligações trans, os quais são benéficos à saúde. Dentre eles destacam-se os ácidos vacênico e linoléico, os quais correspondem a cerca de 6% da gordura total. As principais proteínas são a beta-caseina, alfa-lactoalbumina, lactoferrina, IgA secretora, lisosimas e a soro-albumina. Compostos nitrogenados não protéicos que incluem uréia, ácido úrico, creatina, creatinina, amino-ácidos e nucleotídeos correspondem a aproximadamente 25% do conteúdo de nitrogênio. Foi demonstrado também que o leite humano fornece uma substância que é um neuro-transmissor (endocannabinoide) com ação tranqüilizante.
Tabela 1- Composição do Leite Humano
| GORDURA | |
| Total (g/100ml) | 4,2 |
| Ácidos Graxos até 8 C (%) | traços |
| Ácidos Graxos Poliinsaturados (%) | 14 |
| PROTEINAS (g/100ml) | |
| Total | 1,1 |
| Caseína | 0,3 |
| Alfa-Lactoalbumina | 0,3 |
| Lactoferrina | 0,2 |
| Ig A | 0,1 |
| Ig G | 0,001 |
| Lisozima | 0,05 |
| Soro-Albumina | 0,05 |
| CARBOIDRATOS (g/100ml) | |
| Lactose | 7 |
| Oligossacarídeos | 0,5 |
| MINERAIS (g/100ml) | |
| Cálcio | 0,03 |
| Fósforo | 0,014 |
| Sódio | 0,015 |
| Potássio | 0,055 |
| Cloro | 0,043 |
O leite de vaca contém cerca de 4 gramas de proteína por 100 mL (Tabela 2) enquanto que o leite humano contém cerca de 1,1 gramas de proteína por 100 mL. Entretanto, as diferenças entre estes 2 tipos de leite não residem apenas nas concentrações das frações protéicas, posto que, no leite de vaca a proporção Caseína:Soroalbumina é de 80:20, enquanto que no leite humano esta proporção é de 40:60, uma vantagem inequívoca para o leite humano pela maior facilidade de sua digestão, visto que a Caseína (Peso Molecular entre 11.000 e 24.000 daltons) é a porção protéica não solúvel presente no leite. Além disso, dentre as proteínas da fração solúvel do leite de vaca estão presentes aquelas que potencialmente são as mais alergênicas, a saber: beta-lactoglobulina (maior fração do soro lácteo bovino e de maior capacidade antigênica, Peso Molecular de 20.000 daltons), alfa-lactoalbumina (Peso Molecular 14.000 daltons), soroalbumina bovina (Peso Molecular 69.000 daltons) além da própria caseína. O leite humano, por sua vez, não contém beta-lactoglobulina (17).
Tabela 2- Composição do Leite de Alguns Mamíferos por 100 gramas
| Constituintes | Unidade | Vaca | Cabra | Ovelha | Búfala |
| Água | gramas | 87,8 | 88,9 | 83,0 | 81,1 |
| Proteína | gramas | 4,0 | 3,1 | 5,4 | 4,5 |
| Gordura | gramas | 3,9 | 3,5 | 6,0 | 8,0 |
| Carboidratos | gramas | 4,8 | 4,4 | 5,1 | 4,9 |
| Calorias | kcal | 66 | 60 | 95 | 110 |
| Cálcio | UI | 120 | 100 | 170 | 195 |
| Colesterol | mg | 14 | 10 | 11 | 8 |
| Ácidos Graxos | |||||
| Saturados | gramas | 2,4 | 2,3 | 3,8 | 4,2 |
| Mono-insaturados | gramas | 1,1 | 0,8 | 1,5 | 1,7 |
| Poli-insaturados | gramas | 0,1 | 0,1 | 0,3 | 0,2 |
Alergenos Alimentares
Os alergenos alimentares são, em geral, proteínas pequenas com Peso Molecular entre 10.000 e 40.000 daltons (unidade de medida do peso das moléculas protéicas). Podem ser glico-proteínas ou proteínas ácido-resistentes, portanto, resistem à ação do ácido clorídrico gástrico, à desnaturação térmica e enzimática. Além disso, sua arquitetura molecular pode também conferir estabilidade antigênica in vivo (18).
Leite de vaca, fórmulas lácteas infantis, e as fórmulas de soja são as fontes de proteínas mais frequentemente envolvidas na etiologia da Colite Alérgica, porém outros alimentos também podem desencadeá-la, tais como: leites de outros mamíferos (jumenta, égua e cabra), trigo, ovos, milho, peixe, frutos do mar, nozes e amêndoas, amendoim, carne de frango etc. Além disso, quaisquer outros alimentos que tenham alguma fração protéica em sua composição, podem, potencialmente, provocar alergia (19).
Quanto ao leite humano é de fundamental importância ressaltar que como se trata de um produto da secreção da glândula mamária da mulher, ele é espécie-específico (foi especialmente desenhado para não causar qualquer problema ao lactente), portanto, não apresenta qualquer componente potencialmente alergênico. Entretanto, substâncias protéicas, potencialmente alergênicas, ingeridas pela mulher que esteja no período de amamentação podem ser transferidas ao lactente, e, em caso do mesmo ser susceptível de alergia, vir a apresentar sintomas de AA. Como o leite humano possui inúmeros fatores de proteção da mucosa intestinal, as manifestações clínicas de alergia costumam ser mais atenuadas do que naqueles lactentes que recebem aleitamento artificial, por meio de fórmulas lácteas ou de soja, o que pode se tornar um fator de maior dificuldade diagnóstica.
Mecanismos das Reações Alérgicas
As reações de hipersensibilidade podem ser tanto mediadas pela imunoglobulina E (IgE), como, por exemplo, naqueles casos que apresentam manifestação imediata a alimentos com surgimento de urticária (Figura 8) e/ou choque anafilático, quanto as não mediadas pela IgE, as quais se caracterizam por apresentar manifestações tardias mediadas por linfócitos T (Hipersensibilidade retardada tipo IV), ou ainda com a formação de imunecomplexos causando vasculite (reação de Arthus, Hipersensibilidadae tipo III, reação de antígeno-anticorpo com excesso de antígeno, formação de imunecomplexos que se depositam nos vasos sanguíneos causando vasculite), como é o caso da Colite Alérgica (Figura 9).
Colite Alérgica é um tipo de alergia que pertence ao grupo de hipersensibilidade alimentar não mediada por IgE também denominada protocolite induzida por alimentos. O mecanismo fisiopatológico ainda não foi totalmente identificado, porém, sabe-se que envolve a presença de linfócitos CD8, bem como linfócitos do tipo TH-2 e infiltrado eosinofílico em todas as camadas da mucosa colônica. Além disso, a presença de células de memória circulantes reveladas por testes positivos de transformação linfocítica sugere o envolvimento de células T na patogênese desta entidade, associada à secreção de fator de necrose tumoral α pelos linfócitos ativados. Levando-se em consideração que o mecanismo imunológico envolvido na gênese da Colite Alérgica não é mediado pela IgE, os testes de rastreamento diagnóstico para Alergia, tanto cutâneos quanto sorológicos, que são disponíveis para investigar potencial alergia provocada pelo mecanismo de hipersensibilidade imediata, não se aplicam ao diagnóstico de Colite Alérgica.
Manifestações Clínicas
A manifestação clínica mais intensa e exuberante é a diarréia sanguinolenta associada a cólicas, as quais estão presentes em cerca de 90% dos pacientes. Geralmente os sintomas apresentam-se de início insidioso instalando-se na imensa maioria dos casos nos primeiros 6 meses de vida, mais particularmente ainda nos primeiros 3 meses. O sangue costuma ser “vivo” misturado às fezes, e, em algumas circunstâncias pode haver apenas sangramento retal em decorrência do processo inflamatório que afeta a mucosa colônica, tratando-se, portanto, de uma lesão interna. O sangramento costuma ser intermitente e de escassa quantidade; somente em raras situações pode haver perda importante de sangue, acarretando anemia aguda (20).
Em alguns casos, especialmente quando o lactente está recebendo aleitamento natural o sangramento pode não ser visível a “olho nú”, e isto é o que se denomina sangramento “oculto”, o qual é detectado através de método imunoenzimático em fezes recém eliminadas.
Regurgitação e vômitos também podem estar presentes com frequência muito variável entre 20 e 100% dos pacientes, o que pode ser um fator de interpretação equivocada da Doença do Refluxo Gastroesofágico. A maioria dos pacientes apresenta uma constelação de sintomas adicionais que inclui inquietação e irritabilidade, particularmente logo após o início da mamada, o que pode levar a uma interpretação equivocada de cólica do lactente; entretanto, o estudo anátomo-patológico da mucosa retal revela aspectos claramente inflamatórios com acentuada infiltração eosinofílica, que é característica da proctocolite alérgica (21).
Na maioria das vezes não há uma clara percepção do agravo do crescimento pondero-estatural, porém, ao se instituir o tratamento correto nota-se nitidamente a ocorrência de uma rápida recuperação nutricional, com ganho pondero-estatural acelerado (Figuras 10 e 11).
Diagnóstico
A suspeita diagnóstica se baseia no quadro clínico anteriormente descrito, sendo necessário afastar as outras causas de colite já referidas. Particularmente na faixa etária dos lactentes menores de 6 meses a maior preocupação é eliminar a possibilidade de infecção por um dos microorganismos invasores da mucosa colônica, o que pode ser constatado em primeiro lugar pelo aspecto clínico do paciente, posto que este não deve apresentar sinais de toxemia, prostração e febre, e definitivamente descartada pelo resultado da cultura de fezes que deve ser negativo para crescimento de bactérias enteropatogênicas invasoras.
Até há pouco tempo não havia um consenso internacional quanto à utilização de parâmetros clínicos objetivos para se estabelecer o diagnóstico definitivo da Colite Alérgica, fato este que trazia grandes controvérsias diagnósticas. Além disso, está bem definido que os testes cutâneos e/ou sorológicos não são aplicáveis nesta afecção, pois, como se sabe, estes testes têm validade diagnóstica somente quando está presente o mecanismo imunológico da hipersensibilidade imediata (mediada pela IgE) o que não é o que se verifica quando se trata de Colite Alérgica. Como anteriormente mencionado, aqui entra em jogo o mecanismo imunológico da reação antígeno-anticorpo em excesso de antígeno com fixação de complemento (conhecido como reação de Arthus) resultando em uma vasculite, dai o sangramento quase sempre visível.
Na intenção de contornar esta dificuldade diagnóstica John Walker-Smith (22), pesquisador inglês de reconhecido prestígio internacional, fez uma profunda revisão sobre o tema e propôs, em 1995, os seguintes critérios para o diagnóstico de Colite Alérgica: 1- Clínica: presença de sangramento retal e cólicas em lactente sem agravo nutricional de maior intensidade; 2- Laboratorial: exclusão de causas infecciosas de colite; 3- Procedimento: endoscopia e/ou biópsia retal com características típicas de colite; 4- Prova terapêutica: desaparecimento dos sintomas após a eliminação do suposto alergeno da dieta do lactente ou da dieta da mãe (no caso de aleitamento natural); 5- Desencadeamento: não é necessário antes dos 9 a 12 meses de idade; 6- Procedimento: realização ou não de nova biópsia retal para caracterizar regressão das lesões na dependência do critério do médico assistente.
À colonoscopia a mucosa colônica encontra-se hiperemiada, friável com sangramento espontâneo à passagem do colonoscópio, podendo-se também observar pequenas ulcerações na mucosa (Figuras 12 e 13).
À microscopia óptica observa-se solução de continuidade do epitélio colônico, intenso aumento do infiltrado linfo-plansmocitário e eosinofilico na lâmina própria, diminuição do conteúdo de muco das glândulas crípticas e inclusive até mesmo a existência de abscesso críptico (presença de polimorfonucleares no interior da glândula críptica) (Figuras 14 e 15). Após a cura há completa regeneração da mucosa colônica (Figura 16).
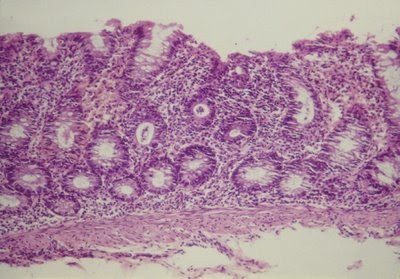
Figura 14- Microfotografia de material de biópsia retal evidenciando lesões histopatológicas características de Colite: solução de continuidade do epitélio colônico, aumento acentuado do infiltrado linfo-plasmocitário na lâmina própria, com presença aumentada de eosinófilos, glândulas crípticas com diminuição de células produtoras de muco, e presença de abscesso críptico com infiltrado de neutrófilos.
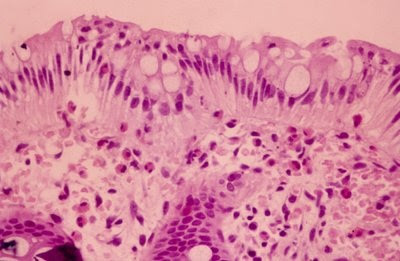
Figura 15- Material de biópsia do reto de paciente portador de Colite Alérgica evidenciando intensa infiltração eosinofílica no epitélio, lâmina própria e nas glândulas crípticas.
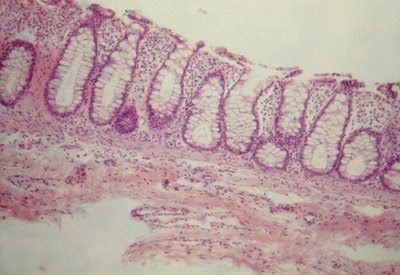
Figura 16- Material de biópsia do reto de paciente portador de Colite Alérgica em fase de recuperação; houve regeneração do epitélio, infiltrado linfo-plasmocitário na lâmina própria discreto e presença normal de muco nas glândulas crípticas.
Tratamento
O tratamento da Colite Alérgica baseia-se estritamente na eliminação do alergeno da dieta do paciente. Enquanto o paciente estiver recebendo uma dieta baseada em apenas um determinado alimento, como geralmente ocorre com os lactentes menores de 6 meses, seja fórmula láctea ou fórmula de soja, torna-se facilmente identificável qual a proteína que deve ser retirada da dieta. Entretanto, quando a dieta do paciente passa a ser mais variada já tendo ocorrido a introdução de outros alimentos, a identificação do alergeno pode ser uma tarefa extremamente difícil de ser exercida com sucesso. Portanto, quanto mais diversificada for a dieta de um paciente que se suspeita ser portador de AA mais trabalhoso será identificar um ou mais agentes alergênicos. Por esta razão, estrategicamente, deve-se sempre restringir ao máximo o número e a variedade dos alimentos empregados na dieta do paciente, porém, é imperioso que se tome todo o cuidado para não provocar alguma deficiência nutricional.
Lactente em Aleitamento Artificial
Nesta circunstância o paciente deve receber única e exclusivamente uma dieta hipoalergênica, ou seja, uma fórmula à base de hidrolisado protéico extensivamente hidrolisado durante um período não inferior a 12 semanas, podendo inclusive prolongar-se até o final do primeiro ano de vida dependendo do critério do médico assistente. É esperado que as manifestações clínicas desapareçam dentro das próximas 48 horas depois da introdução da fórmula hipoalergênica. Caso os sintomas persistam ou reapareçam dentro de alguns dias após a introdução da fórmula hipoalergênica, deve-se suspeitar de intolerância à fórmula à base de hidrolisado protéico. Apesar das proteínas serem extensivamente hidrolisadas nas fórmulas à base de hidrolisado protéico disponíveis no mercado, ainda assim apresentam em sua composição pequenas frações peptídicas que podem desenvolver estímulo antigênico. Tem sido nossa experiência pessoal, aliada à experiência internacional, que cerca de 10 a 15% dos pacientes podem desenvolver intolerância às fórmulas à base de hidrolisado protéico. Ao se suspeitar ou mesmo se caracterizar a ocorrência de intolerância à fórmula à base de hidrolisado protéico, deve-se substituí-la para uma fórmula à base de mistura de amino-ácidos, a qual não tem qualquer estímulo antigênico, visto que este tipo de fórmula é desprovida de frações peptídicas potencialmente alergênicas (23).
Após o sexto mês de vida devem ser introduzidos novos alimentos, porém, sempre com a devida precaução de evitar a utilização de leite de vaca e derivados, bem como produtos contendo soja. A introdução desses novos alimentos deve ser feita de forma gradual para que se possa ter uma observação criteriosa da sua tolerabilidade por parte do paciente.
Como esta enfermidade tem caráter transitório, no final do primeiro ano de vida pode-se realizar um teste de desencadeamento com fórmula láctea. O desencadeamento deve ser realizado sob supervisão médica, posto que, embora muito raramente, pode ocorrer choque anafilático caso o paciente ainda seja alérgico ao leite de vaca.
Lactente em Aleitamento Natural
Como já foi referido anteriormente o leite humano pode ser veículo de transporte de proteínas estranhas, potencialmente alergênicas, e desta forma, indiretamente, provocar manifestações de Colite Alérgica. Entretanto, é de fundamental importância que NÃO seja suspenso o Aleitamento Materno, e SIM tratar de eliminar da dieta da mãe o suposto alergeno. Inicialmente deve-se eliminar o leite de vaca e seus derivados, bem como a soja e todos os produtos industrializados que contenham estas substâncias na dieta. Após a eliminação destes alimentos a sintomatologia deve regredir significativamente, ou mesmo desaparecer dentro das próximas 48 horas. Caso a sintomatologia persista deve-se pensar que outros alimentos, além dos anteriormente referidos, também podem estar envolvidos como causa da alergia. Nem sempre é fácil detectar qual ou quais outros alimentos podem estar perpetuando as manifestações clínicas, porém, deve-se buscar à exaustação o possível alergeno por meio da elaboração de diários da alimentação da mãe, na tentativa de se estabelecer uma relação causa-efeito. Aproveito este tema para fazer a descrição da minha experiência pessoal com outro alergeno além do leite de vaca e da soja, através do relato de um caso.
Relato de um caso da experiência pessoal
Tratava-se de um recém-nascido de 15 dias de vida em aleitamento natural exclusivo que atendi com queixa de diarréia sanguinolenta. Era o segundo filho de uma mãe extremamente cuidadosa que já havia amamentado com sucesso seu primeiro filho durante 6 meses sem quaisquer intercorrências. Afora a queixa de várias evacuações sanguinolentas durante 2 dias o paciente apresentava-se em excelente estado geral, ativo, sem qualquer sinal clínico de toxemia que pudesse sugerir infecção intestinal. A primeira suspeita foi de Colite Alérgica, comprovada por biópsia retal, e a infecção colônica foi afastada por cultura de fezes que resultou negativa para crescimento de microorganismos enteropatogênicos. Como o recém-nascido não havia tido contato prévio com leite de vaca considerei que tivesse havido sensibilização intra-útero e recomendei que a mãe eliminasse da sua dieta leite de vaca e derivados, bem como soja e produtos contendo soja. A recuperação clínica deu-se em 48 horas após o início da dieta da mãe, e houve total regressão dos sintomas. Entretanto, após 15 dias do início da dieta de eliminação que a mãe estava sendo submetida, o lactente retornou para consulta, e naquela ocasião a mãe referiu que a diarréia sanguinolenta havia recaído 2 dias atrás. A mãe assegurava que estava cumprindo a dieta à risca, sem qualquer transgressão, nem mesmo inadvertidamente. Como se tratava de uma pessoa com a qual eu já vinha tendo um longo contato e era sabedor do seu zelo para com os filhos, dei crédito absoluto à sua informação, principalmente depois de haver insistido exaustivamente na possibilidade de detectar alguma transgressão alimentar, a qual sempre foi negada. Naquele momento, ao acreditar na informação da mãe passei a enfrentar um dilema científico, posto que então, obrigatoriamente, outro alimento estaria envolvido na gênese dos sintomas. Seguindo um velho aforismo da Pediatria, de que não se deve levantar da cadeira para examinar o paciente sem que se tenha uma boa presunção diagnóstica, continuei a interrogar a mãe sobre seus hábitos alimentares de forma ainda mais detalhada, em especial perguntando-lhe que possíveis alimentos não rotineiramente utilizados ela poderia ter ingerido. Depois de um longo interrogatório ela se lembrou que na noite anterior ao segundo sangramento intestinal do filho ela teve um enorme desejo de comer bala de côco, e fez o marido sair de casa para comprar a guloseima. Assim que o marido chegou em casa trazendo um pacote de bala de côco ela ingeriu todas as balas rapidamente. Mais ainda, contou-me que o mesmo fato havia ocorrido na noite anterior ao primeiro episódio do sangramento intestinal. Avançamos na quase descoberta da possível causa da alergia, porém, algo permanecia obscuro, como explicar o primeiro episódio, posto que alergia se manifesta após uma sensibilização prévia, salvo existir algum tipo de sensibilização cruzada. Por este motivo, não me dei por satisfeito e continuei o interrogatório, agora retrocedendo à gravidez, e aí o mistério se elucidou. Uma noite, já nas últimas semanas de gestação a mãe sentiu um enorme desejo de comer bala de côco, e pediu ao marido que fosse comprar a guloseima, a qual ela novamente ingeriu todo um pacote em poucas horas. Agora sim tudo tinha uma explicação perfeitamente científica: durante a gestação o feto foi sensibilizado intra-útero, portanto, já havia tido o primeiro contato com o alergeno, na segunda vez teve o processo alérgico desencadeado e na terceira vez foi um verdadeiro teste de provocação positivo para Colite Alérgica à bala de côco.
Vale a pena referir que a mãe continuou amamentando seu filho, tendo eliminado mais um alimento da dieta, de forma exclusiva até o sexto mês de vida sem qualquer outra intercorrência. Como se pode depreender desta experiência é necessário investigar todos os detalhes da dieta da mãe para termos sucesso na conduta alimentar, e persistir na recomendação da prática do aleitamento natural exclusivo por tempo prolongado. Outras experiências com outros alergenos alimentares também já foram por mim vivenciadas, mas me detenho neste exemplo por ser ele o mais significativo.
Características clínicas e morfológicas da mucosa retal de lactentes com enterorragia devido a alergia alimentar: experiência pessoal
Considerando que a Colite Alérgica é a causa mais prevalente de colite nos primeiros meses de vida, e que os principais alergenos são as proteínas do leite de vaca e da soja, podendo mesmo ser veiculados pelo leite materno, e, que no nosso meio são escassos os estudos que correlacionam os dados clínicos com os achados histopatológicos na colite, realizamos esta pesquisa, que transcrevo abaixo, de forma resumida, a qual foi publicada na revista Arquivos de Gastroenterologia, em 2002, sob o título: “Características clínicas e morfológicas da mucosa retal de lactentes com enterorragia devido a alergia alimentar”, pelos seguintes autores: Norys Diaz, Francy Patrício & Ulysses Fagundes Neto (1).
Objetivos:
1- Descrever as características da morfologia da mucosa retal em pacientes menores de 6 meses portadores de APLV;
2- Comparar as características da morfologia da mucosa retal entre estes pacientes e um grupo controle.
Pacientes:
Foram investigados, de forma prospectiva e consecutiva, 20 lactentes menores de 6 meses que apresentavam queixa clínica de presença de sangue vivo nas fezes e suspeita de AA. Em cada caso foram obtidas as seguintes informações: idade, sexo, idade de início do sangramento retal, presença de outros sintomas associados (vômitos, regurgitação, diarréia, palidez, distensão abdominal, cólicas, ganho ponderal inadequado, constipação e febre), peso ao nascer, tipo de alimentação no início dos sintomas (leite materno, fórmula láctea ou outros), idade do desmame, tratamentos dietéticos prévios, antecedentes pessoais e familiares de primeiro grau com outras enfermidades de provável origem alérgica.
Testes Laboratoriais: Foram realizados os seguintes exames: hemograma; parasitológico de fezes; cultura de fezes; retosigmoidoscopia; biópsia retal.
Critérios Diagnósticos de Colite Alérgica
Foram utilizados os critérios propostos por Walker-Smith (2) anteriormente descritos.
Grupo Controle: Foram investigados 10 lactentes menores de 12 meses com suspeita de megacolon congênito. A análise da mucosa retal obtida por biópsia revelou-se sem alterações.
Avaliação da Mucosa Retal
A biópsia retal foi realizada durante o período de estado da doença, antes do início do tratamento, sem sedação, com a cápsula de aspiração de Rubin. Em todos os pacientes foram obtidos 3 fragmentos de mucosa retal a 2, 3 e 5 cm da borda anal, das paredes lateral ou posterior do reto. Foram avaliados os seguintes elementos microscópicos: alterações no epitélio superficial (degeneração, regeneração, erosão, criptite, metaplasia de células de Paneth), alterações da arquitetura glandular (distorção, ramificação, abscessos crípticos), conteúdo mucoso das glândulas (normal ou reduzido), infiltrado da lâmina própria (tipo, extensão, quantidade), nódulos linfóides (presença, número e localização), presença de granulomas, parasitas, fungos, corpos de inclusão de citomegalovirus e outras inclusões virais. A contagem do número de eosinófilos e neutrófilos foi realizada para cada uma das camadas da mucosa retal (epitélio superficial, epitélio glandular, lâmina própria e muscular da mucosa).
A contagem de eosinófilos foi realizada tomando-se como padrão de anormalidade os achados de Winter e cols. (3) e Odze e cols. (4), a saber:
1- Presença de um ou mais eosinófilos por campo de grande aumento (400x) avaliado, no epitélio superficial ou glandular ou na muscular da mucosa. O número total de células foi expresso como a média do número total de células contadas, dividido entre o número de campos de grande aumento avaliados.
2- Presença de 6 ou mais eosinófilos por campo de grande aumento avaliado, na lâmina própria. O número total de células foi expresso da mesma forma que no item anterior.
Foram contados apenas os eosinófilos íntegros. Para caracterização de colite foram utilizados os critérios de Goldman (5).
Resultados:
A idade dos pacientes variou de 22 a 175 dias e o início dos sintomas variou entre 2 e 157 dias de vida, sendo que em 85% deles os sintomas se iniciaram antes dos 120 dias de vida.
A dieta de 60% dos pacientes se constituía de fórmula láctea ou aleitamento misto, enquanto que os 40% restantes recebiam lactância materna exclusiva. O desmame ocorreu antes dos 4 meses de idade em 92% dos pacientes (considerando-se aqueles que não estavam recebendo aleitamento materno exclusivo na primeira consulta).
Além da enterorragia os pacientes apresentavam os seguintes sintomas associados: vômitos (65%), palidez (30%), cólicas (20%), diarréia (20%), constipação (5%). Ganho ponderal inadequado foi observado em 15% deles. Lesões cutâneas de provável natureza alérgica (eczema e dermatite seborréica) estiveram presentes em 20% dos pacientes e respiratórias em 10% deles.
Com relação aos tratamentos dietéticos previamente utilizados, sem sucesso, 3 (15%) haviam recebido fórmula de soja e 2 (10%) fórmula à base de hidrolisado protéico.
Em nenhum dos pacientes foi detectada presença de parasitas e nem tampouco microorganismos enteropatogênicos nas fezes.
Erosão do epitélio superficial ou úlcera foi observada em 3 pacientes, ao passo que nos controles não foram observadas alterações no epitélio superficial. O achado mais marcante na biópsia retal dos pacientes foi a presença significativamente aumentada de eosinófilos em todas as camadas da mucosa retal em relação ao grupo controle, respectivamente, a saber: epitélio superficial 1,4 x 0,1; epitélio glandular 1,8 x 0,2; lâmina própria 10,3 x 1,3; muscular da mucosa 2,5 x 0,0.
Nas figuras 17 e 18 podem ser observados os aspectos de mucosa retal normal à microscopia óptica comum, enquanto que nas Figuras 19-20-21 e 22 podem ser observadas as distribuições dos eosinófilos nas diversas camadas da mucosa retal nos pacientes com Colite Alérgica.
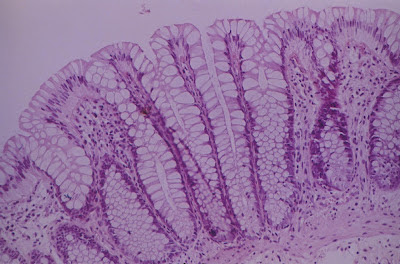
Figura 17- Mucosa colônica normal evidenciando epitélio preservado, infiltrado linfo-plasmocitário na lâmina própria e glândulas crípticas com a células repletas de muco.
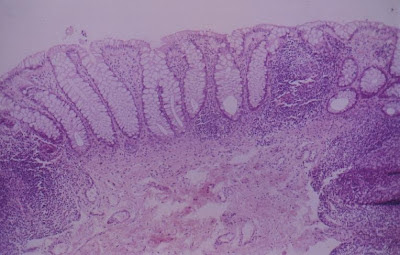
Figura 18- Mucosa retal sem alterações morfológicas evidenciando em ambas as laterais e no centro nódulos linfóides.
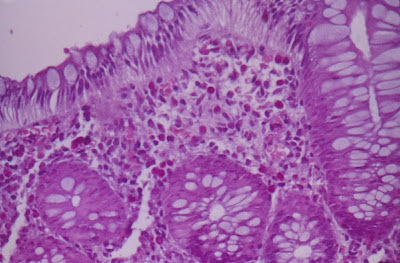
Figura 19- Colite eosinofílica: notar presença de eosinófilos no epitélio e em grande quantidade na lâmina própria.
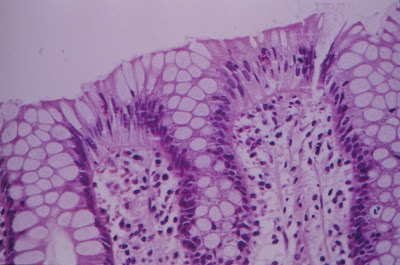
Figura 20- Colite eosinofílica: notar presença de eosinófilos em grande quantidade no epitélio e na porção superior da lâmina própria próxima ao epitélio.
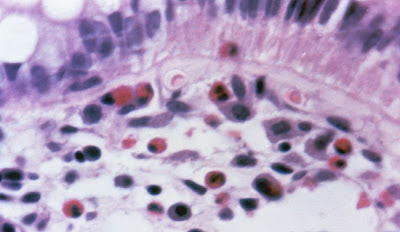
Figura 21- Colite eosinofílica: eosinófilos infiltrando o epitélio e na lâmina própria da mucosa retal.
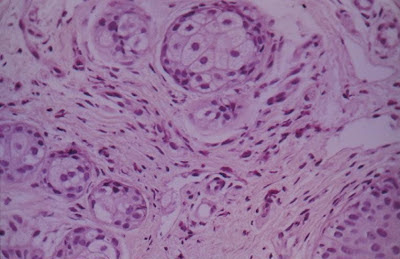
Figura 22- Colite eosinofílica: notar a presença de eosinófilos na muscular da mucosa.
Conclusões
Os resultados verificados nesta investigação clínico-anátomo-patológica permitem afirmar que:
1- o quadro clínico da Colite Alérgica caracteriza-se, em geral, por início dentro dos 4 primeiros meses de vida, de forma insidiosa, com sangramento retal associado a outros sintomas, tais como diarréia, vômitos, cólicas intensas, irritabilidade;
2- as manifestações clínicas podem se apresentar em lactentes tanto em vigência de aleitamento artificial quanto natural, embora neste último caso os sinais e sintomas costumam ser menos floridos;
3- o número significativamente aumentado de eosinófilos na mucosa retal é o elemento diagnóstico mais importante;
4- o encontro de mais de 6 eosinófilos na lâmina própria e/ou 1 ou mais eosinófilos no epitélio superficial e/ou glandular, por campo de grande aumento, constituem-se nos critérios histo-patológicos para o diagnóstico definitivo de Colite Alérgica;
5- o tratamento dietético preconizado é, sempre que possível, manter o aleitamento materno, sendo que a mãe deve respeitar dieta de restrição de leite e derivados, bem como outros alergenos alimentares reconhecidos;
6- os pacientes que já estavam em aleitamento artificial devem passar a receber fórmula à base de hidrolisado protéico extensivamente hidrolisado, e na intolerância a este tipo de dieta, deve-se introduzir fórmula à base de mistura de aminoácidos.
Como motivo de inspiração e estímulo a todas as atuais e futuras mães para que tenham o desejo, o sucesso e a satisfação de amamentar seus filhos, para terminar este capítulo sobre Colite Alérgica, deixo abaixo a fotografia de uma pintura de El Greco intitulada La Virgen de la Buena Leche que está exposta em seu museu em Toledo, Espanha.
Referências Bibliográficas
1. Schwartz, R. H. e cols., J Pediatr 1991; 119: 839.
2. Isolauri, E. e cols., J Pediatr 1995; 127: 550-7.
3. Fagundes-Neto, U. e cols., Rev Paul Med 1987; 105: 166-71.
4. Hill, D. J. e cols., J Pediatr 1999; 135: 188-21.
5. Hide, D.W. e cols., Arch Dis Child 1981: 56: 172-5.
6. Kelso, J. M. e cols., J Allergy Clin Immunol 1993; 92: 909-10.
7. Vanderhoof, J. A. e cols., J Pediatr 1997; 131: 741-4.
8. Kim, S.C e cols., Gastroenterology 2004; 126:1550-60.
9. Baker, S. e cols., Pediatrics 2000; 106: 346-49.
10. Fagundes-Neto, U. e cols., Rev Paul Med 1987; 105: 166-71.
11. Hill, D. J. e cols., J Pediatr 1986; 109: 270-76.
12. Powell, G. K. e cols., J Pediatr 1978; 93: 553-60.
13. Schrander, J. J. P. e cols., Eur J Pediatr 1993; 152: 640-4.
14. Zeiger, R. S. e cols., J Pediatr 1999; 134: 614-22.
15. Lake, A. M. e cols., J Pediatr 1982; 101: 906-10.
16. Sherman, M. P. e cols., J Pediatr 1982; 100: 587-9.
17. Isolauri, E. e cols., J Pediatr 1999; 134: 27-32.
18. Kusunoki, T. e cols., Pediatr Allergy Immunol 2010; 21: 60-6.
19. Roberts, G. e cols., Clin Exp. Allergy 2005: 35: 933-40.
20. Niggemann, B. e cols., Pediatr Allergy Immunol 2001; 12: 78-82.
21. Sicherer, S. H. e cols., J Pediatr 1998; 133: 214-9.
22. Walker-Smith, J. A., Clin Exp Allergy 1995; 25: 20-2.
23. Sichere, S. H. e cols., J Pediatr 2001; 138: 688-93.
24. Diaz, N. j. e cols., Arq Gastroenterol 2002; 39: 260-67.
25. Walker-Smith, J. A., Clin Exp Allergy 1995; 25: 20-2.
26. Winter, H.S. e cols., Mod Pathol 1990; 3: 5-10.
27. Odze, R. D. e cols., Hum Pathol 1993; 24: 668-74.
28. Goldman, H. e cols., Am J Surg Pathology 1986; 10: 76-86.